Introduction:
Cet article est un condensé des moyens civils et militaires utilisables dans la pratique quotidienne ( =civile ) pour interrompre efficacement une hémorragie grave.
Pratique civile ne veut pas forcément dire en plein cœur de Paris, il existe des situation d’éloignement et des situations dégradées même en France ( randonnées, trek et bushcraft, alpinisme, traversée sur un bateau ), de même qu’il existe des traumas balistiques même en métropole ( accidents de chasse, règlements de compte, terrorisme… ).
Il est important de croiser les sources militaires et civiles lorsqu’on parle d’hémostase hors de l’hôpital car premièrement le militaire a toujours un temps d’avance sur le civil dans ce genre de pratique, et d’autre part certaines situations bien précises ne sont tout simplement pas envisagées dans les algorithmes communément enseignés en secourisme ou en médecine d’urgence civile, alors qu’elles sont tout à fait possibles en pratique.
Mais alors vous allez me dire, pourquoi ne pas tout simplement rediriger mes lecteurs vers les référentiels et l’enseignement du sauvetage au combat ?
Tout simplement parce que cet enseignement est adapté à l’OPEX (opération extérieure), en situation de guerre, n’est statutairement plus du secourisme mais du « sauvetage au combat » (donc milieu non pas dégradé mais hostile), et cela change tout en terme de législation et de raisonnement médical et environnemental. Il n’est ainsi absolument pas cohérent avec une prise en charge civile où dans le pire des cas un SMUR peut être sur place en 12 à 30 minutes. Car lorsqu’on apprend à un militaire à poser un garrot à la moindre hémorragie pour pouvoir continuer à se servir de son arme / fuir / ne pas obliger un camarade à comprimer sa plaie au lieu de se servir de son arme, on comprend que le contexte situationnel d’une hémorragie va conditionner sa prise en charge, et qu’en métropole on a largement le temps de se poser, réfléchir, et utiliser des moyens moins radicaux puis réévaluer.
Nous allons commencer par passer en revue les différents moyens d’hémostase, puis nous proposerons quelques algorithmes d’utilisation de ces moyens, en fonction des situations.
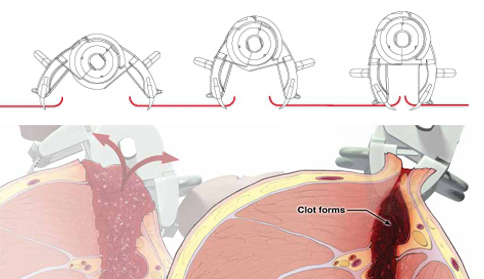
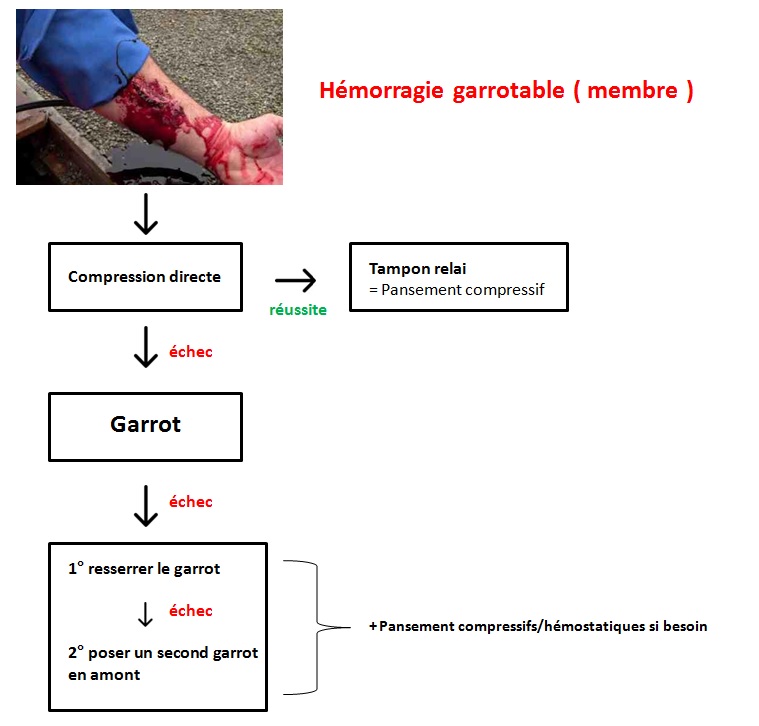
1) La compression directe :
* La compression manuelle: c’est bête à dire, mais en dehors de cas exceptionnels et facilement identifiables (arrachement de membre), c’est toujours la première mesure qui doit être envisagée. Une compression directe de la plaie qui saigne se fait idéalement par un paquet de compresses, qui peut être remplacé par un linge propre et sec (une serviette de bain, un drap). La pression doit être suffisante pour interrompre l’hémorragie, elle peut bien entendu faire mal. Le but de la compression directe est simple, opposer une pression plus importante que celle du vaisseau pour en arrêter le flux sortant (elle est de l’ordre de 180mmHg lors d’une compression simple) [1], et favoriser ainsi l’agrégation plaquettaire qui va entraîner leur activation et déclencher l’hémostase primaire. Le mot d’ordre à retenir est simplissime: comprimer assez fort pour que ça s’arrête.
* Le pansement compressif: quand le premier moyen est efficace et si vous êtes loin de tout, il n’est pas forcément question de garder 2h la main sur la plaie de votre camarade. Le relai doit alors être fait par un pansement compressif, typiquement un paquet de compresses appuyé bien fort, couvert par un lien très large ( pour ne pas faire garrot ) et serré suffisamment pour maintenir une pression arrêtant le saignement.
Encore bien plus efficace que le compressif de fortune, le pansement élastique dit « israélien », bien connu des militaires, permettant une compression importante et durable encore une fois sans faire garrot. Elle est plus efficace qu’un bandage serré simple ( 88mmHg pour l’israélien, 22mmHg pour le bandage simple ) [1][4]. En revanche, on constate que la pression est moindre qu’une compression directe par un opérateur humain, cette manœuvre est donc bien un relai a une compression manuelle forte de 5 à 10 minutes, pour permettre au clou plaquettaire de débuter un comblement de la brèche, et nécessiter une pression d’occlusion moindre du vaisseau hémorragique.
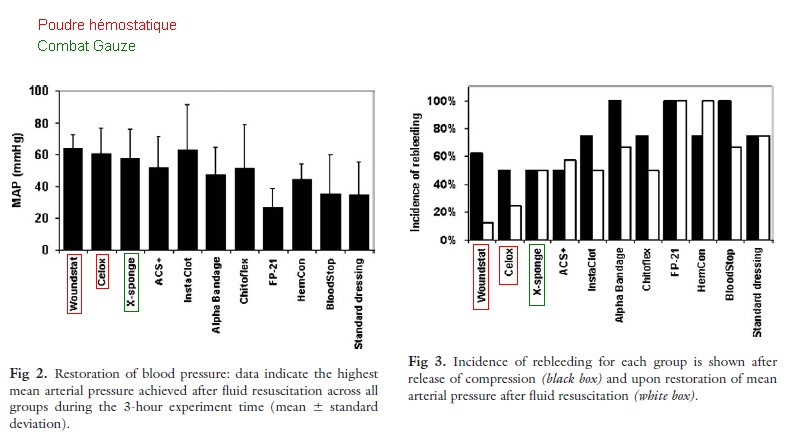
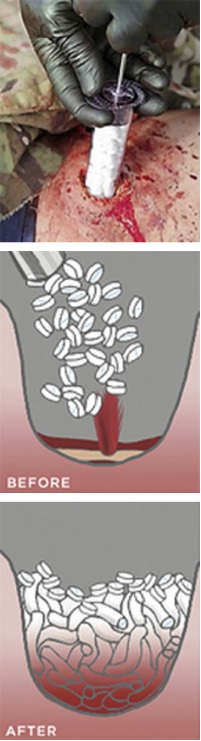
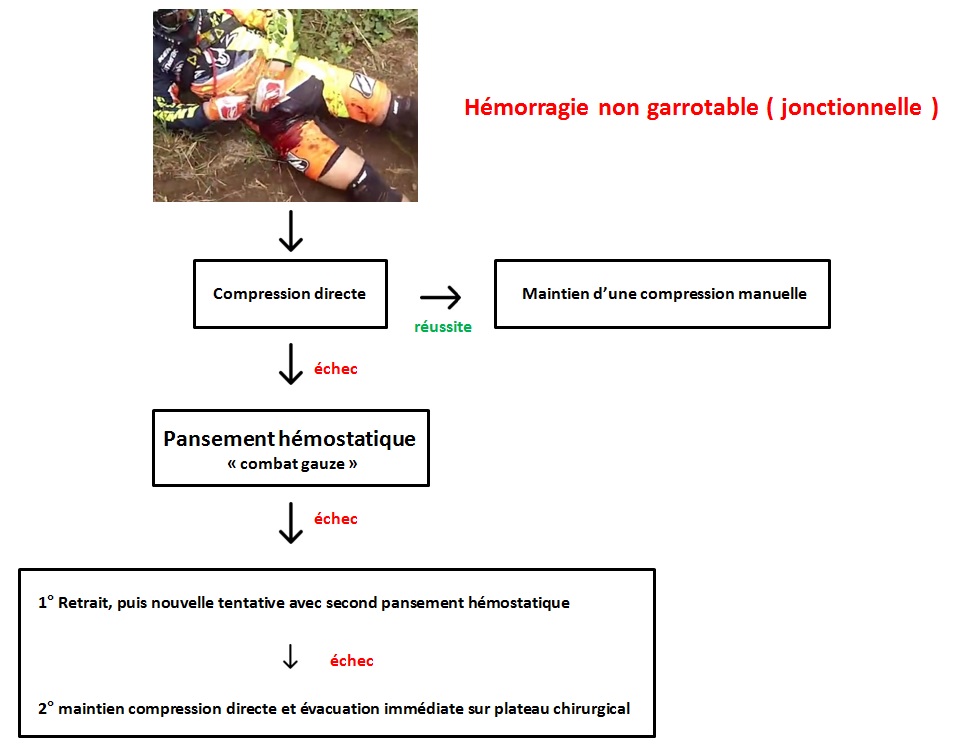
2) Le pansement hémostatique « gaze de combat » :
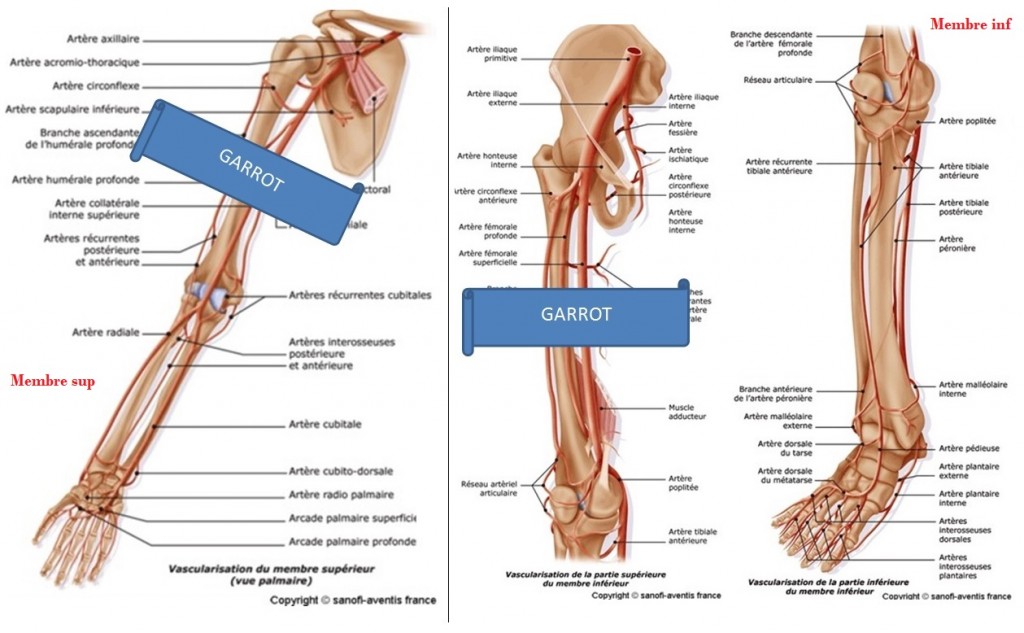
Ce pansement très particulier est fait pour les plaies impossibles à garroter et résistantes à la compression simple. Typiquement les plaies jonctionnelles ( pli du cou, aine axillaire, aine fémorale… ). L’usage autrefois répandu chez les militaires des « poudres » hémostatiques type CELOX Hemostatic Granule, ou encore Quikclot Granule (une sorte de poudre beige qu’on saupoudrait sur la plaie avant de comprimer), ont été abandonnées malgré leur grande efficacité, devant l’observation répétée de cas d’embolies vasculaires de matériel granuleux, notamment chez les forces spéciales US en Irak en 2009 [2]. En effet les études comparatives d’efficacité (maintien d’une PAM la plus élevée possible sur hémorragie à haute pression -fémorale- provoquée sur modèle animal) étaient faites à court terme sur modèle porcin, ne permettant pas de révéler ces complications. Tous ces types de produits ont donc été retirés des dotations militaires dans les pays occidentaux.
On privilégie désormais l’usage des « Gauzes », ou gazes, de type Quikclot Combat Gauze, qui sont des gazes de bourrage imprégnées de kaolin procoagulant diminuant le temps d’hémostase, et qui arrivent en seconde position en terme d’efficacité (concernant le maintien d’une PAM et l’absence de reprise du saignement) immédiatement après les poudres hémostatique dans les études comparatives… les effets indésirables en moins [3].
Le principe et de bourrer agressivement la plaie avec les gazes pré-imprégnées, puis exercer une compression manuelle sur le bourrage pendant 3 minutes, là aussi pour permettre au produit de faire son effet et à l’hémostase primaire de débuter.
https://www.youtube.com/watch?v=Cj4gSDivxt0
Ce pansement hémostatique est d’une efficacité redoutable pour peu qu’il soit mis en œuvre par un personnel formé (au niveau militaire il faut être qualifié sauvetage au combat de niveau 2 ou 3, c’est à dire être médecin, infirmier, ou auxiliaire sanitaire). C’est surtout le dernier rempart que l’on a en l’absence de compressif efficace dans une zone non garrotable. Il est étrange de constater que cette situation n’est même pas envisagée dans les algorithmes civils. En l’absence de matériel spécialisé, on peut imaginer réaliser la même manœuvre à la gaze simple (ne contenant pas de koalin).
Remarque concernant le point de compression à distance : autrefois enseigné en secourisme, il a été retiré des référentiels mais peut être tenté dans le cas d’une hémorragie jonctionnelle non garrotable après échec de compression en l’absence de matériel dédié, son inconvénient étant qu’il nécessite un apprentissage et que son effet est très limité dans le temps ( une trentaine de seconde ). Il ne peut être envisagé que comme un moyen d’attente avant l’usage d’un pansement hémostatique ou d’une tentative de bourrage comme vu plus haut [4].
3) Le garrot : retour en grâce
Victime il y a quelques années d’une grande campagne de bashing en particulier dans les formations destinées au grand public au prétexte des complications possibles [5], le garrot a été retiré de toutes les formations dites « de base » telles le PSC1, pour n’apparaître que dans les formations avancées de secourisme en équipe.
Au niveau médical c’est tout l’inverse qui se produit avec une indication de plus en plus large qui suit les recommandations militaires issues d’études observationnelles de 2009, montrant que la majorité des décès évitable en situation de guerre étaient des plaies hémorragiques des membres qu’un garrot aurait probablement pu juguler sans problème [6]. Il est très fréquent encore en préhospitalier de voir des patients saignant de manière active par peur d’employer des méthodes dont on craint l’agressivité, alors que rien n’est pire pour un organisme agressé que la poursuite du saignement, qui sera en tête de liste des causes potentielles de sa mort. On doit arrêter une hémorragie à tout prix, les référentiels de secourisme l’ont bien compris depuis plusieurs années en plaçant « contrôle des hémorragie » a la tête de tous leurs algorithmes de prise en charge. Inutile de dérouler un examen de son patient tant que le robinet coule, on fait l’hémostase, puis on réfléchit.
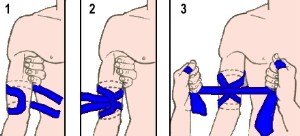
Le garrot doit idéalement être placé à la partie proximale du membre car à cet endroit il y a un seul os ( humérus pour le bras, fémur pour la jambe ) le long duquel on trouve une seule grosse artère ( humérale / fémorale ), la compression de la dite artère est donc directe et idéale. Sur la partie distale des membres en revanche, les artères vont se planquer entre les deux os qui protègent celle-ci de la compression, ainsi un garrot irait serrer le radius et l’ulna protégeant en partie les artères radiales et ulnaires, serpentant entre les deux, de la compression. Tenter un garrot en distal est donc déconseillé et très peu efficace, demandant une énorme pression d’occlusion.
Le garrot doit être assez large pour effectuer une compression efficace sans léser les tissus sous-jacents. Le but est d’attendre la pression d’occlusion artérielle ( POA ) définie par le formule ci-dessous [7] :
Un garrot doit évidemment être placé en amont de la blessure avec l’heure de pose bien notée sur le patient et le garrot non couvert et à la vue de tous. Il peut être doublé d’un autre plus proximal si le premier n’est pas suffisant. Il devra être réévalué avant 2h de pose révolue (apparition de lésions nerveuses, le plus souvent réversibles). Dans l’idéal, il doit être réévalué 15min après la pose, car ce laps de temps suffit parfois à assurer un tarissement définitif de l’hémorragie.
Garrots improvisés :
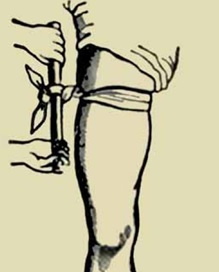
En l’absence de matériel dédié, il y a plusieurs manières de faire un garrot de fortune. Soit un garrot simple par un lien suffisamment long et large, ici avec la cravate du bureau :
(une fois arrivé à l’étape 3 on serre un maximum le lien pour arrêter le saignement, puis on fait le nœud derrière le bras)
Soit un garrot tourniquet, plus efficace, où une tige tournante va servir à resserrer mécaniquement la bande autour du membre jusqu’à arrêt du saignement :
En dégradé on peut aussi utiliser un brassard à tension manuel qu’on gonfle jusqu’à arrêt du saignement, et qu’on laisse gonflé. Bien entendu si vous n’avez rien sous la main, utiliser sa propre ceinture même n’importe comment en faisant un nœud simple sera déjà un début… j’ai vécu deux exemples l’été dernier d’AVP moto avec arrachement de membre (l’un au membre supérieur sectionné net au dessus du coude, l’autre membre inférieur sectionné net au dessus du genou). Dans les deux cas un témoin avait posé un garrot de fortune avec sa ceinture, dans les deux cas il était efficace et a probablement permis de sauver la victime. A défaut un bout de tissu assez long et solide, une chemise, n’importe quoi peut faire office de garrot de fortune.
( attentats de Boston, Carlos Arredondo militant de la croix rouge américaine garrotant efficacement un arrachement de membre très délabrant avec un malheureux bout de tissu )
Garrots dédiés :
L’idéal est quand même le modèle de garrot tactique dit SOFTT ( special operation force tactical tourniquet ) qui est aujourd’hui en dotation dans l’armée américaine, française, et dans les SMUR qui s’en sont dotés. L’avantage du SOFT sur d’autres garrots un peu plus efficace, est son faible coût, son faible encombrement, et son excellente ergonomie. Il est simple d’usage, peut être posé par le blessé lui-même, et a un dispositif de maintien du serrage par vis:
Il est maintenant prouvé que les garrots dédiés, notamment le SOFT, sont bien plus efficaces et entraînent une morbidité bien moindre que les garrots improvisés, comme on peut le voir sur ce tableau [8] :
L’idéal est donc d’anticiper et avoir un tel matériel en dotation. Personnellement j’ai un SOFT tourniquet dans le coffre de ma voiture, et tous nos sacs SMUR en sont équipés, de même que les pompiers de notre département.
4) Les autres hémorragies:
L’epistaxis: bivona ou pas ?
Chacun sait prendre en charge un epistaxis dans un box d’urgence. En extrahospitalier le problème ne se pose que dans le cadre d’un traumatisé grave. Certains ont probablement été sensibilisé au désormais fameux faux-trajet de la sonde bivona en intra-crânien, relevés par des case report [9], ayant suffit à certain pour estimer contre-indiquée la bivona devant la moindre suspicion de fracture de la base du crâne. Côté détracteur comme défenseur, on manque de littérature pour etayer son discours, mais la plupart des ORL en particulier militaires défendrons la rareté de cet incident pour un outil très efficace dans la seule situation importante: l’arrêt de l’hémorragie. Le contre-indiquer semble à priori exclu, les auteurs du case report vu plus haut préfèrent couper la poire en deux en proposant un protocole de sécurité en cas de fracture de la base du crâne associée [9]:
« Introduire en guise de guide préalable dans la narine une sonde d’aspiration bronchique de faible diamètre ( 12 Charrière ) jusqu’à qu’elle soit visible ou palpable dans l’oropharynx, puis enfiler dessus la sonde de tamponnement ».
Cette méthode prévient, ou du moins diminue le risque de faux trajet.
A noter qu’il existe une astuce en milieu dégradé quand on a pas le matériel dédié. Cela consiste à utiliser une sonde urinaire en guise de bivona, même fonctionnement, en nouant la sonde pour ne pas laisser le sang en sortir, en gonflant le ballonnet pour bloquer, et en complétant par un méchage antérieur classique. Cette technique est aussi parfois utilisée pour les autres types de plaies:
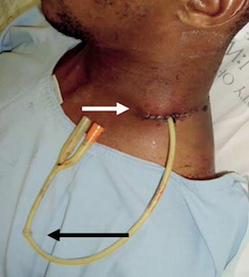 ( flèche noire: nœud sur la sonde, flèche blanche: ballonnet gonflé )
( flèche noire: nœud sur la sonde, flèche blanche: ballonnet gonflé )
Le scalp:
Pas tellement de débats non plus, tout le monde est d’accord pour y aller, et y aller salement s’il le faut, soit avec des agrafes, soit avec un fil solide (1.0) pour des points d’hémostases, c’est à dire points profonds et idéalement points en croix. Le scalp est très vascularisé, ça a deux conséquences: ça saigne beaucoup, et ça ne s’infecte quasiment pas.
Pas question de se contenter d’une « poupée » de compresses et bandages sur un scalp hémorragique, on a tous reçu le patient quelque soit son âge, continuant à inonder ses pansements couches après couche sous les multiples protections, voire remplissant le matelas coquille de sang tranquillement à l’abri des regards tout emmitouflé pour la lutte contre l’hypothermie.
5) Les nouveaux moyens :
Ils sont en cours d’évaluation, pas de chiffre, pas de retours clairs si ce n’est la publicité qu’en font leurs concepteurs. Ils semblent néanmoins présenter un intérêt, surtout pour les équipes très spécialisées ( équipes médicales militaires de l’extrême avant, SMUR civils ).
Le X-Stat :
Toute nouvelle invention issu du long travail d’un entreprise largement financée par l’armée américaine, le XStat se compose d’une seringue pré-remplie de mini-éponges imprégnées de chitosan ( antibactérien et hémostatique de synthèse ) à raison de 92 mini-éponges pour une seringue. Les éponges vont s’expandre au contact du sang pour occuper 15 fois leur place et exercer un bourrage hémostatique. Chaque éponge est marquée par un composé radio-opaque pour ne pas en oublier dans la blessure, qui doit être reprise et nettoyée dans les 4h, le composé n’étant pas biodégradable.
Ses indications prévisibles seront celles de la Combat Gauze. Là aussi et comme les poudres en leur temps, les études in vitro et sur modèle porcin donnent d’excellent résultats et annoncent le XStat comme l’outil d’hémostase le plus prometteur dans un futur proche [10]. Encore faudra-t-il passer par l’épreuve du feu, sur de vrais soldats, ce qui a fait sombrer d’autres découvertes révolutionnaires par le passé. Produit très intéressant donc mais hors de propos dans le civil pour l’instant, à suivre.
L’ iTclamp :
Dispositif récent aussi et ayant directement visé le marché civil, il est déjà utilisé par plusieurs SAMU. On a peu de retours pour l’instant, il est décrit comme assez efficace et surtout simple et rapide d’utilisation, ne demandant aucune formation particulière si ce n’est un essai sur support.
Vidéo fabricant: https://www.youtube.com/watch?v=BxiVRuTr1GQ
Pour l’instant on retrouve principalement une étude sur cadavre [11] et quelques cases reports d’hémostase efficace en situation extrahospitalière. On manque de recul pour évaluer la rentabilité coût / encombrement / efficacité, elle semble pour l’instant favorable.
6) En somme en France, quel état des lieux pour l’hémostase préhospitalière ?
Une étude de 2014 s’est penchée sur la dotation des SMUR en France en terme d’équipement d’hémostase ( avec un taux de réponse de 48% soit un effectif de 178 SMUR ), le constat est mitigé comme en témoigne le titre même de l’étude [12]. Le résultat qui est vraiment étonnant concerne les garrots, moins de la moitié des SMUR en étaient équipés (48% !), alors que 71% des centres sondés possédaient des pantalon antichoc, dont je vous le rappelle, l’utilité en préhospitalier n’a jamais été démontrée, les études s’étant penchées dessus mettant en avant à l’époque une dangerosité prouvée contre un bénéfice non démontré, sauf -peut-être- en contexte de guerre [13]. Dans la même veine, ils étaient 32% seulement a être dotés de ceintures pelviennes. Là aussi pas de preuve d’amélioration sur la mortalité, mais ce matériel est partout recommandé pour la contention et la stabilisation des fractures et suspicions de fractures en livre ouvert du bassin [14] ( innocuité reconnue, efficacité proche des fixateurs externes pour refermer les disjonctions, très simple d’utilisation et coût modéré ), et il figure dans toutes les recommandations contrairement au pantalon antichoc.
Les auteurs font ensuite remarquer que 84% des SMUR ont accès à des CGR en préhospitalier, et 47% ont de l’acide tranexamique (exacyl).
Leur conclusion est acerbe: « Il existe une grande disparité des moyens disponibles pour la prise en charge des hémorragies préhospitalières. La majorité des Smur français peut transfuser en préhospitalier. En revanche, une minorité d’équipes peut réchauffer les patients, emploie l’acide tranexamique ou utilise des ceintures de contention pelvienne. »
En d’autre terme, les moyens les moins coûteux et en même temps documentés comme les plus efficaces par la littérature ( crash-2 pour l’exacyl, qui ne coûte quasiment pas un kopek et ne prend que la place d’une ampoule, la ceinture pelvienne d’un coût et d’un encombrement modéré, sans parler des garrots… ) sont souvent ceux qui font le plus défaut aux équipes médicalisées préhospitalières.
Bref, on peut mieux faire !
Conclusion en deux schémas:
Biblio:
[1] Aimer SA, Anat N, Katif G et al. Evaluation of techniques for treating the bleeding wound. Injury 2004 ; 35 : 974-9
[2] Inaba K, Branco BC, Rhee P, Long-term preclinical evaluation of the intracorporeal use of advanced local hemostatics in a damage-control swine model of grade IV liver injury, J Trauma Acute Care Surg 2013 Feb;74(2):538-45
[3] Arnaud F, Teranishi K, Tomori T et al. Comparison of 10 hemostatic dressings in a groin puncture model in swine. Journal of Vascular Surgery 2009 ; 50 : 632-9
[4] Asencio Y, Prunet B, Bordes J, Kaiser E, Hémostase préhospitalière, Reanoxyo 2010 26 (2) : 45 – 50
[5] Kam PC, Kavanagh R, Yoong FF, Kavanaugh R. The arterial tourniquet: pathophysiological consequences and anaesthetic implications. Anaesthesia. 2001;56:534_45
[6] Dougherty AL, Mohrle CR, GalarneauMR, Woodruff SI, Dye JL, Quinn KH. Battlefield extremity injuries in Operation Iraqi Freedom. Injury. 2009;40:772_7
[7]Danguy des Déserts M, Commandeur D, Huynh-Moynot S, Montelescaut E, Nguyen B-V, Ould-Ahmed M, Actualisation sur l’utilisation des garrots de type tourniquet, Médecine et Armées 2014-4. 321-8.-1
[8] Kragh JF Jr, Walters TJ, Baer DG, Fox CJ, Wade CE, Salinas J, et al. Practical use of emergency tourniquets to stop bleeding in major limb trauma. J Trauma. 2008;64:S38_50
[9] Blasco V, Heng Ban L, Velly L, Leone M, Gouin F, Placement intracrânien d’une sonde de tamponnement nasale à double ballonnets chez un patient victime d’un traumatisme craniofacial grave., Ann Fra Anest Rea (2008) 843-845
[10] C. Hoffmann , E. Falzone, T. Martinez, M. Boutonnet, V. Peigne, B. Lenoir, Injectable hemostatic sponges XStat™: Revolution or gadget? Ann Fr Anesth Reanim 2014 Nov;33(11):605-6.
[11] Mottet K, Filips D, Logsetty S, Atkinson I. Evaluation of the iTClamp 50 in a human cadaver model of severe compressible bleeding. J Trauma Acute Care Surg 2014 Mar;76(3):791-7
[12] Vardon F, Bounes V, Ducassé J-L, Minville V, Lapostolle F, Équipement des Smur pour la prise en charge préhospitalière du choc hémorragique : peut mieux faire ! Ann Fr Anesth Reanim 2014 Dec;33(12):621-5
[13] Quinot J-F, Cantais E, Kaiser E, Le « pantalon antichoc »: a-t-il réellement une place dans le traitement du choc ? SFAR 2001
[14] Spanjersberg WR, Knops SP, Schep NWL, Van Lieshout EMM, Patka P, Schipper IB. Effectiveness and complications of pelvic circumferential compression devices in patients with unstable pelvic fractures: a systematic review of literature. Injury 2009;40(10):1031-5.









Merci pour cet article fort intéressant et complet sur un sujet que j’aime beaucoup. J’aime beaucoup le fait que tu y apportes des éléments de la médecine militaire, comme tu le dis, ce qui se fait en médecine militaire est le futur de la médecine civile!
1) Je suis bluffé par les résultats de l’enquête sur les SMUR: Seulement 32% de ceintures pelviennes??? Pareil QUE 47% de garrot et d’acide tranexamique?? On sait bien que l’évaluation clinique de la stabilité du bassin n’est bonne que si on trouve une instabilité = une absence d’instabilité ne veut pas dire qu’il n’y a pas de fracture. Elle devrait être « quasi-systématique » en cas de choc hémorragique chez un polytraum.
2) Merci d’avoir parlé du tamponnement en cas d’epistaxis traumatique. J’avais vu ça qqpart il y a pas très longtemps (sur une vidéo d’intubation difficile chez un patient avec epistaxis traumatique). J’ai alors eu la réfléxion basique: « mais on sait ou pas s’il a une fracture de la base du crâne ? » Je suis content de lire que finalement la complication redoutée est rare et qu’il vaut mieux la faire quand elle est indiquée.
3) J’ai bien aimé le garrot avec la cravate!! Concernant la durée, les ortho laissent bien les garrots à 350 mmHg sur des genoux pendant 2h ou plus…en général il n’y a pas de conséquences (sauf l’HTA…), les lésion nerveuses sont quasi absentes (ou peut être non diagnostiquées…). Bon bien sûr en contexte hémorragique, le risque de lésion nerveuse est plus précoce et important. Mais entre perdre un peu de sensibilité ou perdre la vie…le garrot est salvateur. (j’en ai jamais mis en préhospitalier, mais j’en ai déjà mis sur une fistule artérioveineuse qui avait pété….et bah t’es content d’avoir un garrot pneumatique sous la main!!)
4) Ah l’X-Stat, j’ai été séduit par le concept, j’ai hate de voir ce que ça donnera!
Encore merci, bravo pour le lancement du blog, tu vas voir c’est génial!!
A très bientôt
Edvard – Le Gazier
PS: +1 YES!! Premier commentaire du blog ^^
Merci pour ton ( premier ! ) commentaire,
Moi aussi en lisant cette étude je me suis demandé quel était le quotidien de certains SMUR face à des polytraum, enfin peut-être que la situation a évoluée depuis la publication en tout cas ça fait réfléchir.
Carrément d’accord pour le garrot, la durée dépendra de toute façon de la possibilité de l’enlever ou non, et puis un garrot réévalué qui se remet à saigner, tant pis on le remet. Beaucoup de case report militaires de garrots, l’un d’eux pendant l’embuscade d’Uzbin en Afghanistan ( 2008, une dizaine de morts français ) parle d’un parachutiste français ayant gardé 3h son garrot au bras. Au final atteinte neurologique de son membre qui a régressée en plusieurs mois, mais totalement, heureusement pour lui.
Hello, je prends quelques gardes au déchoc chir où l’on accueille les polytraus la région.
Je vois que l’ac tranexamique et de plus en plus fait… néanmoins n’oublions pas les limites de Crash 2 dont on a débattu chez Edvard je crois. Moi j’aime l’idée d’un ROTEM délocalisé aux urgences ou rapidement accessible au labo. En effet, je trouve que ce médicament n’est vraiment pas anodin et comme on sait tous que qui a saigné thrombose (encore vérifié la semaine dernière, EP à J3 d’une hémorragie embolisée) j’aimerais qu’on l’utilise un peu plus à dessein…
Et bienvenue dans le monde des blogs, je sais que ce que tu vas écrire va être passionnant 🙂
Salut !
J’ai bien lu vos réserves à l’époque sur le blog d’Edvard et j’ai pris note, mais au même titre qu’on a dans les recos des outils comme la ceinture pelvienne qui semble à priori de bon sens sans preuve extrême de son interêt sur la morbi-mortalité, crash-2 me semblait avoir de bons arguments pour maintenir ce médicament en l’état dans ses indications actuelles ( le bolus n’est donné que dans les 3 premières heures post trauma uniquement après quoi le bénéfice prouvé dans l’étude disparaît ), jusqu’à nouvel ordre peut-être.
J’ai aussi bouffé pas mal de polytraum dans une réa poly d’un très grand centre, trauma center de niveau 1, on était malheureusement pas équipé de ROTEM et le centre ne l’est d’ailleurs toujours pas. Les seul centres à ma connaissances qui en ont en délocalisé dans le déchocage sont les HIA ( je sais que Lyon-Desgenettes et Toulon-Sainte Anne en sont dotés ), et généralement après que le malade soit arrivé et eu son examen de fibrilnolyse au ROTEM, il y reçoit l’exacyl ( en tout cas dans la majorité des cas ).
A voir si les mentalités changent…
Ca a l’air parfait, avec de belles images bien dégueu comme on les aime. Je ne peux que saluer l’ouverture de ton blog, et le titre/logo sont excellents
Merci, content que le titre et logo fassent pour l’instant l’unanimité !
Ping : Choc hémorragique | thoracotomie
Ping : Moyens d’hémostase en préhospitalier | Apollo & Cie
Super Article, Merci
Merci pour cet article de qualité .
Nicolas
IDE SMUR de MAYOTTE
Excellent article qui permet de remettre en question nos pratiques!
Merci.
Faïna IDE SMUR Mayotte
Bonjour, d’aprés le tableau d’efficacité des garrots tourniquets, les CAT sont bien plus efficaces que les SOFT. Comment se fait-il que les SOFT soient dans les AASC et chez les pompiers si répandues sachant que les CAT sont ici jugé plus efficace et sont dans le commerce bien plus accessible (quantité et tarif) ?
Ta remarque est juste concernant ce tableau (et cette étude uniquement) mais ces dispositifs ont été testé dans de nombreuses études et séries autres, avec des résultats variables, la différence entre les deux y apparaît moins nette que ce qui semble dans ce tableau, même si il est récurent que le CAT donne des statistiques un peu meilleures. C’est en tout cas probablement ce qui a motivé l’armée américaine à en faire leur référence, la nôtre restant sur le SOFTT.
D’accord merci bien pour cette réponse, et pour cet article riche et intéressant, qui a également fait l’unanimité chez les secouristes que je forme.
Romain.
Salut, merci pour ce super blog que je découvre….je suis formatrice GSU et les recos viennent de changer concernant le point de pose du garrot : on recommande maintenant de le poser luste au dessus du saignement, même s’il s’agit d’une jambe ou d’un AVB….pas facile de retrouver la justification d’une telle mesure, la notion d’os unique nous allait tellement bien pour expliquer aux apprenants la reco précédente….si tu as plus d’infos sur le motif je suis preneuse
Il n’y a pas de preuve ni d’argument très clair en faveur d’un point de pose ou un autre, théoriquement la pose à la racine nécessite une pression d’occlusion moindre (est plus facile/efficace) bien qu’on ai pas pu identifier de différence de morbi-mortalité pour le moment (mais très peu d’études), mais expose à une plus grande plage ischémie et donc plus de dégâts fonctionnels si pose prolongée. Le reste est une question d’équilibre entre être sûr de ne rater aucune lésion au dessus de son garrot (patient polycriblé, ou lourdement traumatisé et dont les vêtements n’ont pas été découpés), ou multi-victime chez qui on a pas le temps d’identifier si il y a d’autres points de saignement plus discrets en amont, et où il est alors conseillé par les americains de serrer « high ant tight » (haut et serré: en proximal).
Il y a 2 cases report de patients morts pour garrot posé en aval de lésions secondaires plus proximales qui n’avaient pas été vues, se concentrant sur l’unique grosse lésion visible, et ayant entrainé la mort, qui ont mené à ces doctrines « High and Tight » en milieu militaire au moins à la phase initiale (mais en milieu militaire le garrot est réévalué très tôt, en 20 minutes en moyenne). Si on est sûr de l’endroit de sa lésion on peut effectivement garroter plus bas, même en distal du membre, tant qu’au dessus de la plaie.
Ces indications seront sûrement évolutives à l’avenir vu le faible nombre de preuves…