Note de Rhazelovitch: Ceci est la première contribution d’un auteur extérieur, il s’agit de nfkb, anesthésiste-réanimateur issu du blog éponyme. Nous décidons d’unir nos forces sur un article déjà publié sur son site pour en étendre la visibilité, à propos d’un sujet problématique et responsable de nombreuses erreurs en particulier au niveau secouriste en pré-hospitalier. J’y rajoute un petit paragraphe et quelques infographies habituelles résumant les points importants. Lien vers article original.
Oxygène et BPCO (par nfkb)
Un étudiant vient de me demander par mail le pourquoi du comment de l’oxygénothérapie chez le patient BPCO. Cette question, je pense que nous sommes nombreux à s’être penchée dessus au fil de nos études. C’est un peu un passage obligé, un point tournant. Amusant de voir que les chemins sont différents mais qu’il existe des endroits qui focalisent l’attention chez un grand nombre d’étudiants.
Google sait répondre à cette question. C’est encore un peu fouilli malgré tout. J’espère que ce billet aidera à clarifier les pensées.
D’abord, il faut distinguer l’aigu du chronique. Moi je fais de la médecine aigüe, je connais mal le chronique mais je crois me souvenir qu’il existe des indications bien claires à l’oxygénothérapie au long cours chez les patients insuffisants respiratoires chroniques : la PaO2 de moins de 55 mmHg en dehors de décompensations est un point clef, après il faut regarder le coeur droit, la polyglobulie, l’adhésion du patient, etc.
En aigu, je rappelle que l’hypoxie tue plus vite que l’hypercapnie. Beaucoup plus vite. Devant un patient en détresse respiratoire aigüe, qui tire, qui semble au bord de l’épuisement, qui s’agite, la priorité est de mettre un masque à oxygène à bon débit pour avoir une SpO2 au dessus de 90%, de laisser le saturo en place, de rester auprès du patient et d’appeler l’équipe médicale responsable du patient et/ou l’équipe de réa.
En subaigu, il faut effectivement se méfier d’une oxygénothérapie inadaptée. L’oxygène est un médicament comme les autres, il y a des indications et une posologie. Il faut toujours savoir et comprendre pourquoi un patient reçoit tel ou tel traitement.
Le principal stimulus de la ventilation est le pH du liquide cérébro-spinal. La PaCO2 (=la capnie en terminologie) est un des principaux déterminants de ce pH du liquide cérébro-spinal. Les patients BPCO vivent en acidose respiratoire compensée. Leur principal mécanisme de régulation de la ventilation est désensibilisé. Il y a donc un autre mécanisme qui prend le relai : les chémorécepteurs carotidiens sensible à la PaO2. Grosso modo, c’est donc plutôt les variations d’oxygène dans le sang qui module la ventilation des patients BPCO. Si l’oxygène baisse, ils essayent de plus ventiler pour compenser.
Lorsque l’on donne de l’oxygène à un patient BPCO il y a plusieurs phénomènes qui concourent à monter la PaCO2 et à pousser le patient vers l’encéphalopathie hypercapnique :
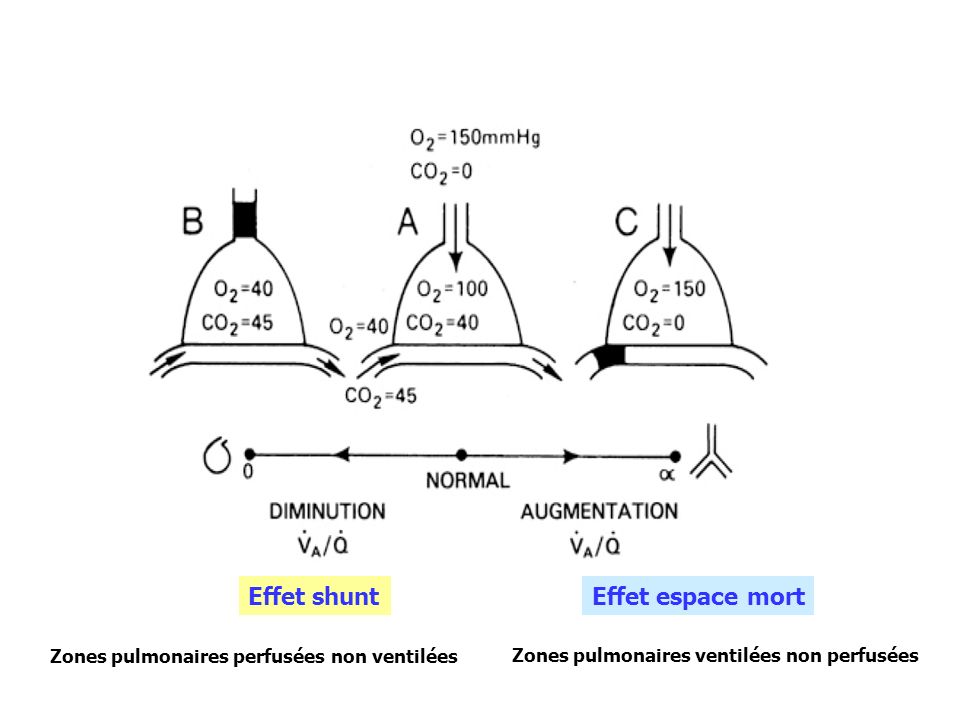
– l’effet Haldane, en saturant mieux l’hémoglobine en oxygène, l’hémoglobine relargue du CO2 qu’elle transportait sous forme de composés carbaminés.
– modification de l’espace mort : en augmentant la PaO2 on lève la vasoconstriction hypoxique qui limitait certaines anomalies de ventilation/perfusion et l’espace mort alvéolaire augmente
– enfin, il y a une diminution de la stimulation de la ventilation par l’hypoxémie. La baisse de la ventilation-minute engendre une augmentation de la capnie. (ajout de cette note après rédaction : lisez le commentaire de Cayetanensis… Aubier dans les année 1980 a montré que la VM ne changeait pas en clinique)
Voilà, il faut toujours titrer l’oxygénothérapie chez le BPCO. Un faible débit de 1 ou 2 L/min peut suffire à améliorer une dyspnée. Connaitre la saturation (SpO2) de base du patient et/ou sa PaO2 guide la prise en charge. Contacter le pneumologue et/ou le médecin traitant peut aider à mieux connaitre l’état de base du patient… n’oubliez pas qu’il peut y avoir des correspondants médicaux en dehors de l’hôpital…
Merci pour votre attention, bonne journée
PS ce powerpoint est très bien fait
PPS Je vous conseille cette note chez Thoracotomie.com sur les exacerbations de BPCO
Le mot de Rhazelovitch: oxygène et syndrome coronarien aigu
En complément de l’article de nfkb ci-dessus et de son lien vers l’article « l’oxygène est un médicament », quelques précisions de circonstances en particulier pour les secouristes qui nous lisent: s’il faut retenir que la limitation de l’oxygénation sur les détresses respiratoires est une ineptie en préhospitalier qu’on soit insuffisant respiratoire chronique ou pas, il est aussi important de savoir qu’il y a une situation bien particulière ou l’hyper-oxygénation pour rien est aussi délétère, c’est le syndrome coronarien aigu.
Il est maintenant prouvé que la tendance fréquente consistant à coller un masque à fond les ballons sur toute douleur thoracique hautement suspecte d’infarctus du myocarde (probablement dans le mécanisme supposé de: muscle cardiaque ischémié, apporter davantage d’O2 = mieux oxygéner le tissu en souffrance), est une erreur et au delà de l’inutilité peut être délétère en aggravant au moins la morbidité [1].
En effet, des études anciennes [2] déclaraient déjà qu’une hyperoxygénation d’infarctus du myocarde non compliqués permettait de constater des signes indirect d’extension de la nécrose, avec par ailleurs une absence de bénéfice en terme de morbi-mortalité du groupe hyperoxygéné.
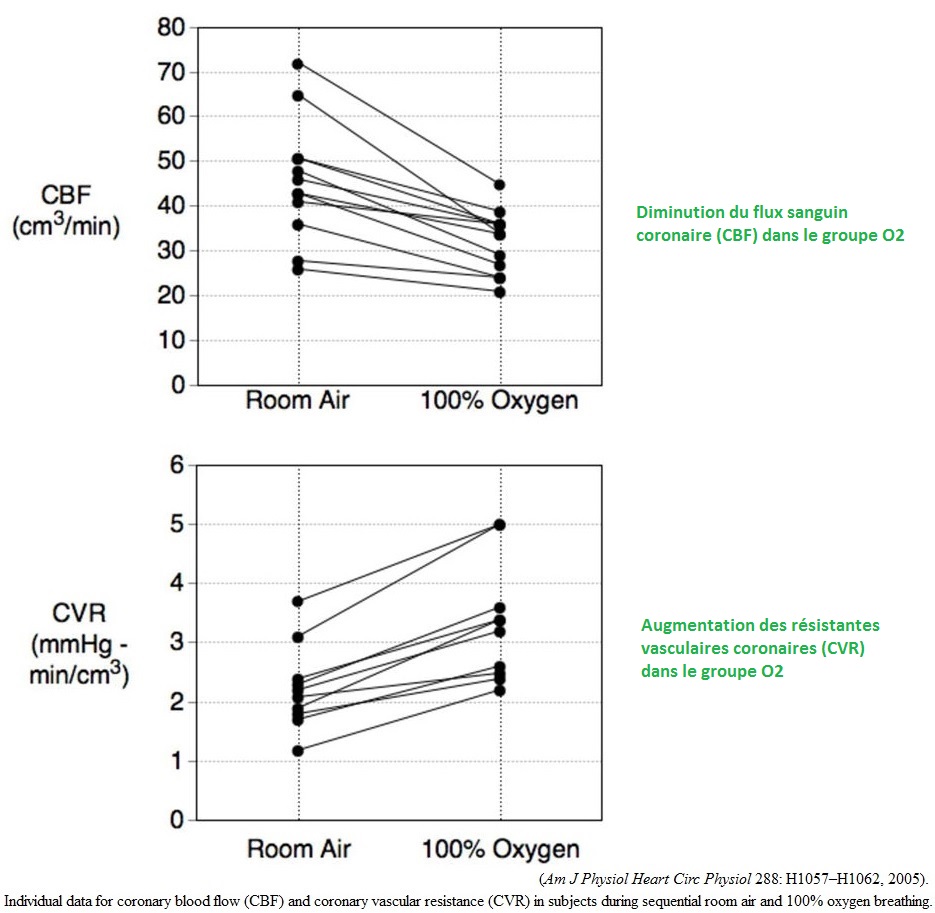
Des études plus récentes ont pu mettre en évidence la justification de ces phénomènes chez des sujets sains, révélant une baisse du débit coronaire et une augmentation de ses résistances vasculaires en réaction directe à l’apport excessif d’oxygène:
L’explication semble résider entre autre dans une mauvaise distribution de la microcirculation pour se défendre contre la toxicité de l’hyperoxie, tout ceci favorisant la diminution par shunt fonctionnel de la consommation générale en oxygène des tissus, et à terme une non amélioration voire une dégradation de l’apport d’oxygène aux organes malgré une augmentation de la pression partielle en oxygène dans la circulation [3].
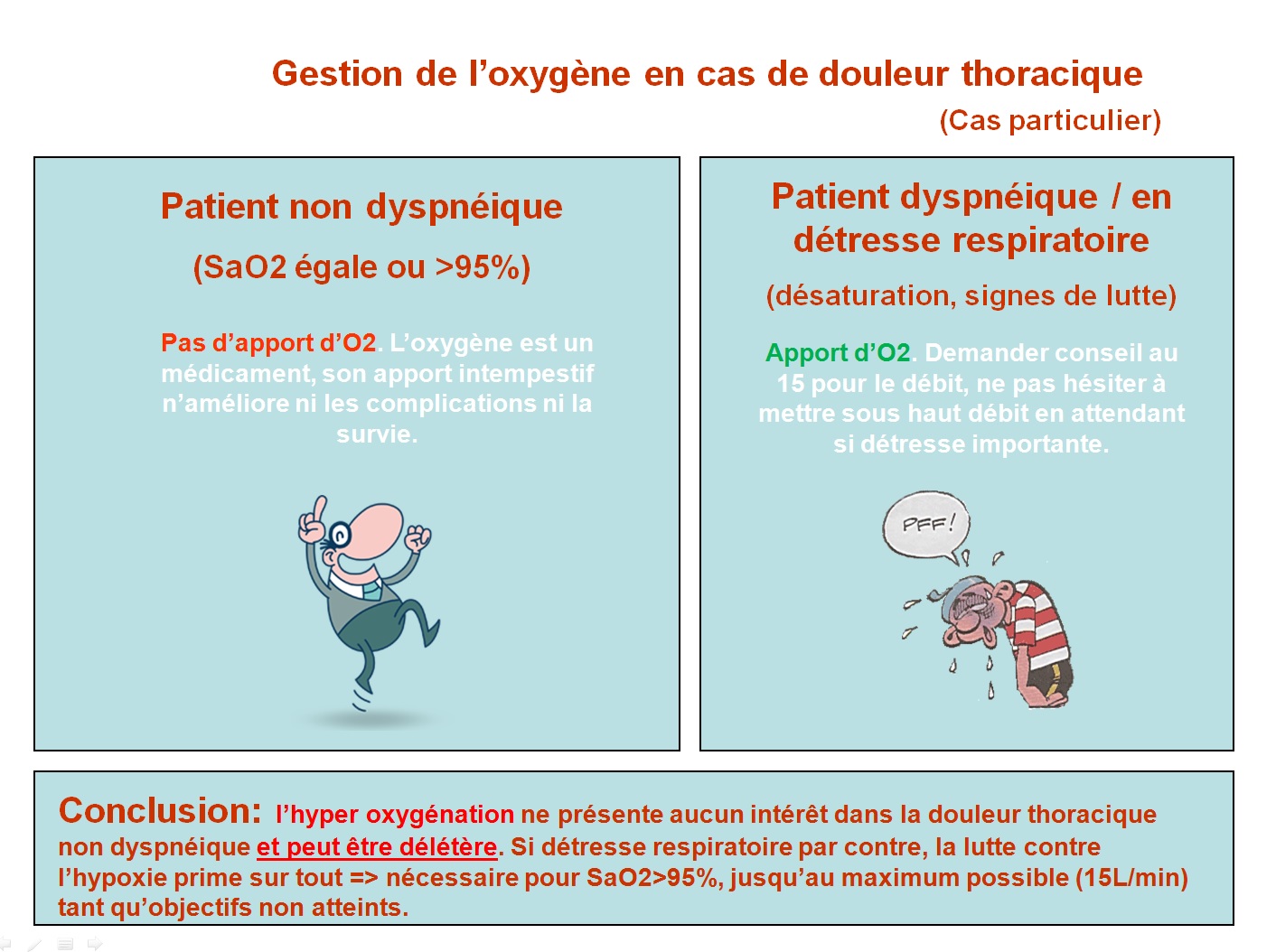
En d’autres termes, une douleur thoracique doit être maintenue à une SaO2 normale (95% en l’absence de détresse respiratoire c’est très bien), le 100% de SaO2 est inutile et non souhaitable, le mieux est l’ennemi du bien. Cela dit, ne perdez pas de vue que même s’il s’agit d’une douleur thoracique, une détresse respiratoire est une détresse respiratoire, et là, cf chapitre précédent, il n’est pas question de finasser, la lutte contre l’hypoxie prime sur tout quand votre patient est en lutte respiratoire et/ou désature de manière drastique.
Des schémas pour conclure:
Biblio:
[1] Stub D, Smith K, Bernard S, Air Versus Oxygen in ST-Segment Elevation Myocardial Infarction, Circulation 2015
[2] Rawles JM, Kenmure AC, Controlled trial of oxygen in uncomplicated myocardial infarction. Br Med J. 1976;1:1121–23
[3] Raman Moradkhan, Lawrence I. Sinoway, Revisiting the role of oxygen therapy in cardiac patients J Am Coll Cardiol. 2010 Sep 21; 56(13): 1013–1016





Ping : Oxygène et BPCO – hic & nunc
Ping : L’oxygène est un médicament comme les autres ! – hic & nunc
Merci grâce à vous je ne passerais plus pour un ovni en parlant d oxygenotherapie … C est très Clair pour le mécanisme de la bpco
Je suppose que c’est la mème chose dans la PEC de l’AVC?Tete basse et O2 selon besoins et non plus O2 MHC systématique?
Tout à fait, tu trouveras la phrase dédiée dans la reco HAS 2009 sur l’AVC: « L’oxygénothérapie systématique n’est pas recommandée, sauf si la saturation est inférieure à 95 % (accord professionnel). », par ailleurs voici l’étude SO2S (oxygène dans l’AVC) de 2014, très grande série randomisée de 8000 patients démontrant l’absence totale de bénéfice d’apporter de l’oxygène aux AVC n’en ayant pas besoin: http://www.medscape.com/viewarticle/824947
Encore une fois, article indispensable, super clair. MERCI !
Ping : Oxygène et infarctus | thoracotomie
Merci pour cet article clair et didactique, notamment pour la partie sur le syndrome coronarien aigu.
De quoi inciter les collègues à un peu plus de prudence, car en tant que cardio on voit souvent arriver des patients nickel sur le plan respiratoire avec 3 à 4 L/min d’O2 « pour le confort »…
Comme tu l’as très justement fait remarquer, le mieux est l’ennemi du bien…
Merci pour ce travail.
On voit que l’administration d’O2 est de plus en plus tempérée en préhospitalier. Mais les acteurs ont encore du mal a l’accepter car après avoir martelé pendant des annees d’en administrer de maniere systematique sur TOUTES « atteintes de fonctions vitales » difficile de faire marche arrière du jour au lendemain.
Par contre quid de l’administration d’O2 sur un patient polytraum ? Et sur suspicion de TC ? Lorsque la SatO2 est supérieur à 94% ? Avons nous des retour sur ce type de cas ? Avez vous connaissance d’études sur le sujet ?
Le problème majeur au niveau secouriste, est surtout que leurs algorithmes limitent inutilement à 9L des patients en détresse respiratoire qui mériteraient 15L/min, c’est du vécu d’absolument tous les jours en régulation. En dehors de la douleur thoracique / la suspicion d’infarctus il n’y a quasiment aucune situation où laisser un patient sous 15L pendant 10 minutes en préhospitalier soit dommageable le temps d’avoir un avis médical, en revanche 10 minutes suffisent largement à un hypoxique catastrophique pour mourir de sa carence en oxygène. En cas de détresse respiratoire, toutes les limitations devraient sauter pour autoriser sans délai ni attente d’autorisation médicale, les débits maximum.
Chez un traumatisé grave, l’apport d’oxygène n’est la problématique première que si le patient a une composante respiratoire (atteinte de l’airway par une obstruction / inconscience, ou trauma thoracique grave avec hémo ou pneumothorax, etc…), en cas contraire le respect d’une saturation normale est une stratégie acceptable, et il n’y a pas de preuve qu’une sur-oxygénation apporte un quelconque bénéfice. Les patients en choc hémorragique saturent correctement leur sang en oxygène, c’est plutôt le sang / la volémie qui manque, mieux oxygéner les cellules passe alors par la transfusion sanguine plus que par des débits monumentaux d’oxygène. En attendant, des volumes minimum de remplissages peuvent essayer de compenser cette carence volémique (pour conserver une PAM très basse autour de 60mmHg). Chez un traumatisé crânien grave, toujours sans détresse respiratoire associée, c’est le maintien d’une PAM correcte (supérieure à 80mmHg) et éventuellement l’administration de solutés hypertoniques qui oxygènera au mieux le cerveau en augmentant la perfusion cérébrale, une hyperoxygénation n’a jamais prouvé être bénéfique. Il faut en revanche éviter l’hypoxie à tout prix et ne pas tolérer de désaturation.
Chez un patient traumatisé en détresse respiratoire, comme chez un non traumatisé, oxygène au maximum possible en attendant réévaluation médicale.
Article très intéressant, merci beaucoup!
S’il vous plait! pourriez vous nous éclairer quant au 2ème point concernant l’augmentation de l’espace mort? MERCI!